Paupières
Quelles sont les différentes anomalies de
la paupière et leurs traitements ?

Le ptosis
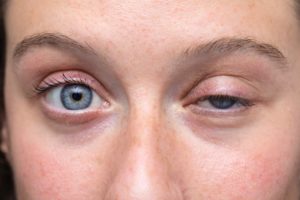
Le ptosis est la chute du bord libre de la paupière supérieure. Il peut être congénital ou acquis.
Ptosis Congénital
Apparaissant dès la naissance, il est dû à une dysgénésie (anomalie) du muscle releveur de la paupière. Il est le plus souvent unilatéral. Il existe dans certains cas des formes familiales.
Il peut être isolé ou associé à d’autres anomalies comme un strabisme ou des mouvements anormaux oculaires.
En fonction de la sévérité du ptosis, il peut exister un risque d’amblyopie fonctionnelle, correspondant à une atteinte du développement visuel par gêne mécanique due à cette paupière trop basse.
Le traitement du ptosis congénital est chirurgical.
Si le ptosis est léger ou modéré sans menace visuelle, une chirurgie pourra s’envisager vers l’âge de 4 ans.
Si une menace sur la vision est retenue, une chirurgie pourra être réalisée sans délai.
Deux types de chirurgies sont possibles en fonction de la sévérité :
– Le raccourcissement et la résection du muscle releveur de la paupière supérieure.
– La suspension frontale de la paupière supérieure au muscle du front (le frontal) par différents matériaux, si la fonction du muscle releveur est évaluée comme faible.
Elle est effectuée sous anesthésie générale.
Ptosis Acquis
Le ptosis acquis apparait au cours de la vie.
Le patient peut décrire différents symptômes tels qu’une gêne dans le champ visuel supérieur, une baisse de vision si le ptosis est sévère, une lourdeur de la paupière, une difficulté à la lecture et une gêne esthétique.
Il existe plusieurs types de ptosis acquis :
–Aponévrotique : C’est le plus fréquent. Il correspond à une désinsertion du muscle releveur avec le temps. Il peut être provoqué ou aggravé par un traumatisme, un port de lentilles de contact ou par une chirurgie oculaire.
–Myogène : Il s’agit d’une maladie touchant le muscle lui-même. L’atteinte myogène peut être localisée au muscle releveur de la paupière ou être plus diffuse touchant l’ensemble des muscles du corps (ophtalmoplégie chronique externe progressive, dystrophie oculo-pharyngée, myasthénie, myopathies mitochondriales…).
–Neurogène : Il correspond à une atteinte des nerfs responsables de relever la paupière.
Il en existe deux :
– Le nerf oculomoteur III : il peut s’y associer une paralysie des mouvements oculaires, une vision double et des anomalies pupillaires.
– Le nerf sympathique : son atteinte donne un Syndrome de Horner.
Le traitement est le plus souvent chirurgical. Il se réalise dans la grande majorité sous anesthésie locale avec sédation en ambulatoire.
Selon le type et la sévérité du ptosis, les techniques seront similaires à celle du ptosis congénital.
La chirurgie peut se réaliser soit par voie antérieure : incision au niveau cutané, dissimulée dans le pli de la paupière supérieure, soit par voie postérieure (résection conjonctivo-mullërienne).
Les malpositions palpébrales : ectropion / entropion
Malpositions palpébrales : Ectropion
L’ectropion se définit comme un déplacement du bord libre de la paupière vers l’extérieur (ou éversion) du bord libre de la paupière.
Il est le plus souvent lié à l’âge et au relâchement des tissus de la région péri-oculaire, on parle alors d’ectropion involutionnel.
Il peut aussi être causé par une anomalie de peau en regard de la paupière inférieure (cicatrice, tumeur, eczéma), (ectropion cicatriciel), ou par une paralysie des muscles de la face dans un contexte de paralysie faciale (ectropion paralytique).
Les symptômes sont variés : rougeur de l’œil et du bord de la paupière, larmoiement, sensation de grain de sable ou d’œil sec.
Ces symptômes sont le témoin d’une irritation de l’œil qui n’est plus protégé par la paupière inférieure.
Malpositions palpébrales : Entropion
Il est le plus souvent lié à l’âge et au relâchement des tissus de la région péri-oculaire, on parle alors d’entropion involutionnel.
L’entropion cicatriciel est plus rare. Il est dû à une anomalie en regard de la face postérieure de la paupière (conjonctive).
La surface de l’œil est constamment irritée et abimée par les cils, ce qui augmente le risque de surinfection et d’abcès de cornée.
Les symptômes sont similaires à ceux de l’ectropion.
Le traitement de l’ectropion ou de l’ectropion est chirurgical. La chirurgie se réalise sous anesthésie locale avec sédation et en ambulatoire.
La pathologie des cils : Trichiasis
Il s’agit d’une anomalie de direction des cils, orientés vers la surface de l’œil.
La surface de l’œil est constamment irritée et abimée par les cils, ce qui augmente le risque de surinfection et d’abcès de cornée.
Il peut être dû à une inflammation chronique des paupières, à une chirurgie ou un traumatisme.
Le traitement consiste à enlever les cils trichiasiques par différentes méthodes, sous anesthésie locale : électrolyse, laser argon, ou chirurgie.
Le chalazion
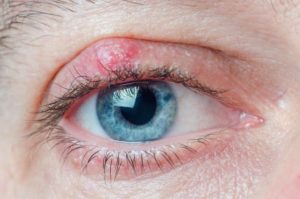
Il correspond à un blocage et une inflammation de la glande de Meibomius située au sein des paupières. Cette affection est bénigne et non infectieuse.
Il se traduit par une paupière gonflée, douloureuse, rouge avec une sensation de boule au toucher.
Il peut être causé par de multiples facteurs : sécheresse oculaire, pathologies de peau (rosacée, acnée), allergies.
Le traitement médical
Le traitement est d’abord médical avec application de chaleur et massage des paupières associé à un traitement local par collyres et crème corticoïde.
Le traitement chirurgical
Un traitement chirurgical est proposé en 2ème intention après échec du traitement médical.
Certains chalazions peuvent être traités, dans certains cas, par luminothérapie de type EYE-LIGHT
L'orgelet
L’orgelet est une infection bactérienne du bord d’une paupière centrée sur la zone d’implantation d’un cil du bord libre de la paupière, appelée follicule pilosébacé.
Cette infection est très courante et sans gravité.
L’orgelet se développe en quelques jours lorsque des bactéries, le plus souvent des staphylocoques infectent la base d’un cil. L’infection provoque une petite tuméfaction rouge et douloureuse autour de la racine du cil, sur le bord de la paupière. Une pointe blanche remplie de pus apparaît au niveau de l’orgelet et s’ouvre le plus souvent au bout de quelques jours.
L’orgelet guérit le plus souvent spontanément. Un traitement local antibiotique peut accélérer la guérison.
La tumeur de paupière : bénigne / maligne
Tumeurs de paupières : Bénignes


Les tumeurs bénignes représentent la plus grande majorité des lésions.
Il peut s’agir de kystes liquidiens (hydrocystomes), ou pleins (kystes sébacés), de molluscum contagiosum, d’acrochordon, de kératose séborrhéique, de papillome ou de xanthélasma.
Le traitement dépendra du type de lésion, de sa taille et de sa localisation. Un traitement chirurgical ou par laser pourra être envisagé selon le souhait du patient.
Tumeurs de paupières : Malignes
Les lésions malignes les plus fréquentes affectant la paupière sont représentées par : le carcinome basocellulaire, le carcinome épidermoïde, le carcinome sébacé et le mélanome.
L’examen clinique au microscope permet d’évaluer le degré de malignité de la lésion. Une biopsie est souvent nécessaire pour analyse histologique, afin d’être certain du diagnostic et de la démarche à suivre.
Certaines lésions malignes sont discutées en réunion de concertation pluridisciplinaire afin d’établir un plan de traitement adéquate.
Le traitement des lésions malignes dépendra du type de lésion, de sa taille et de sa localisation. Une chirurgie d’exérèse complète associée à une reconstruction de la zone traitée sous anesthésie locale avec sédation ou sous anesthésie générale peut être envisagée.
La paralysie faciale (ectropion paralytique)
Dans un contexte de paralysie faciale, la région périoculaire est affectée et l’œil peut en être directement impacté. L’orbiculaire, qui est le muscle permettant la fermeture et la tonicité des paupières, est paralysé. Les conséquences peuvent êtres multiples :
– Absence de bonne occlusion des paupières (lagophtalmie) : l’œil reste ouvert par absence de fermeture complète des paupières. Le clignement se raréfie. L’œil n’est donc plus hydraté et protégé. Il devient rouge, irrité et à risque d’infection.
– Ectropion paralytique : paupière inférieure tombante. Le muscle orbiculaire ne supporte plus la paupière inférieure qui tombe, ce qui provoque un larmoiement gênant.
– Ptose ou chute du sourcil, pouvant provoquer une gêne visuelle ou esthétique.
• Le traitement médical :
L’instillation de collyres hydratants et de pommade cicatrisante ainsi qu’une occlusion de l’œil la nuit sont indispensables pour permettre de protéger l’œil.
• Le traitement chirurgical :
– Temporaire : Lorsque la paralysie faciale est récente et sévère et que la surface de l’œil est menacée, une fermeture partielle sur le côté des paupières appelée tarsorraphie est proposée afin d’aider les paupières à protéger le globe oculaire et éviter des complications graves liées à l’exposition permanente de la cornée à l’air. Cette intervention est totalement réversible.
– Définitif : Une chirurgie de remise en tension de la paupière inférieure peut être proposée en cas d’ectropion paralytique gênant. En cas de fermeture incomplète des paupières, la mise en place d’une prothèse en Platinum au sein de la paupière supérieure pour l’alourdir et lui permettre une fermeture complète peut être envisagée.
Atteintes ophtalmologiques en lien avec les pathologies de la thyroïde (maladie de Basedow)
Les pathologies liées à la thyroïde comme la maladie de Basedow et la thyroïdite d’Hashimoto peuvent engendrer des complications oculaires et péri-oculaires regroupées sous le nom d’orbitopathie dysthyroïdienne.
Cette atteinte ophtalmologique correspond à une inflammation des muscles et de la graisse orbitaire en lien avec une maladie de la thyroïde : 80% des cas sont dus à une hyperthyroïdie contre 5 à 10% à une hypothyroïdie. L’atteinte est plus fréquente chez la femme.
Quels sont les signes ?
– Une démangeaison, une sècheresse oculaire ou un larmoiement des yeux
– Des paupières gonflées et/ou rouges
– Un changement du regard lié à une protrusion de l’œil (poussé en avant) : exophtalmie, ou rétraction de la paupière supérieure ou inférieure
– Des douleurs et une limitation dans les mouvements oculaires avec ou sans vision double
– Parfois, une baisse de la vision et des couleurs
Quelle est la prise en charge ?
– L’équilibre thyroïdien est primordial.
– L’arrêt du tabac, une protection solaire et des collyres lubrifiants sont préconisés.
Le traitement médical
Selon l’activité et la sévérité de la maladie, un traitement par corticoïdes, immunosuppresseurs (Mycophenolate mofétil, Rituximab, Tocilizumab) ou radiothérapie.
Le traitement chirurgical
Une correction à visée esthétique et réparatrice peut être proposée après 6 mois d’équilibre thyroïdien :
– chirurgie de décompression orbitaire si l’œil est exophtalme (poussé vers l’avant)
– chirurgie du strabisme s’il existe une restriction des mouvements oculaires avec vision double
– chirurgie des paupières : correction de la rétraction de la paupière supérieure ou inférieure
Dans les cas les plus sévères, une chirurgie de décompression orbitaire peut être envisagée en urgence si la fonction visuelle est menacée.
Le blépharospasme
Blépharospasme
Le blépharospasme est un trouble bilatéral qui affecte les muscles contrôlant les mouvements des paupières.
Les muscles de la région péri-oculaire : muscle orbiculaire, muscles procerus et corrugateurs ainsi que d’autres muscles du visage peuvent être impliqués.
Le blépharospasme apparait habituellement entre 50 et 60 ans. Les femmes sont plus souvent atteintes que les hommes.
Quels sont les signes ?
Il débute habituellement par un clignement excessif et involontaire, et ou une irritation oculaire. Il peut être provoqué par une luminosité importante, une fatigue ou un stress.
Au cours du temps, le phénomène peut s’accentuer, devenir permanent et affecter la vie quotidienne du patient en interférant avec sa capacité visuelle : regarder la télé, travailler, faire du vélo, conduire.
L’évolution spontanée se fait le plus souvent vers l’aggravation progressive des contractions, plus rarement vers une amélioration.
Quelles sont les causes ?
Les causes du blépharospasme restent pour l’instant inconnues. Le blépharospasme pourrait provenir d’un dysfonctionnement de certaines cellules nerveuses au niveau du cerveau, jouant un rôle dans le contrôle de la fluidité des mouvements. Leur altération peut, selon les cas, provoquer des mouvements anormaux et des spasmes musculaires.
Quels sont les traitements disponibles ?
- Le traitement médicamenteux (injections de toxine botulinique A) est proposé en premier intention, il entraine la réduction de l’activité musculaire engendrant les spasmes de façon transitoire pendant 3 à 4 mois. Les injections sont renouvelées à intervalles réguliers.
- Le traitement chirurgical : Le recours à la chirurgie des paupières n’est envisagé́ qu’en cas d’échec du traitement par la toxine botulinique. Elle permet de réduire les injections de toxine botulinique mais celles-ci resteront nécessaires à fréquence régulière.
Hémispasme facial
Le spasme hémifacial est une contracture involontaire et brève (spasmes) des muscles d’un seul côté du visage. Il apparait habituellement entre 50 et 70 ans et atteint plus souvent les femmes.
La durée du spasme est variable et peut augmenter avec la fatigue ou le stress, pouvant aller de quelques secondes à plusieurs minutes.
Quelles sont les causes ?
Le spasme hémifacial est provoqué par une lésion du nerf facial à sa sortie du cerveau. Cette lésion peut-être due à sa compression par un vaisseau sanguin, à un traumatisme, ou aux séquelles d’une paralysie faciale.
Une IRM cérébrale est prescrite pour préciser le diagnostic. Mais souvent, aucune cause déclenchante n’est retrouvée.
Quels sont les traitements disponibles ?
- Le traitement médical : Certains médicaments (décontractants, benzodiazépines) permettent de réduire les symptômes chez de rares patients, lorsque les spasmes sont peu intenses. Ils permettent de diminuer la douleur, de relâcher les muscles et de réduire les mouvements involontaires.
- Le traitement chirurgical : La chirurgie est proposée plus exceptionnellement en cas d’échec du traitement non chirurgical. Il est envisagé après un bilan complet en milieu neurochirurgical spécialisé. La chirurgie a pour but de décomprimer le nerf facial en conflit avec un vaisseau à proximité.
- Le traitement par injection : L’injection de toxine botulinique dans les muscles concernés est un traitement de première intention. Les injections sont renouvelées à intervalles réguliers.
Association de patients atteints de blépharospasme ou hémispasme : AMADYS
7 rue de Castellane, 75008 Paris
Tél : 09 75 79 93 02
E-mail : secretariat.amadys@amadys.fr
Site Internet : www.amadys.fr